健康醫療網/記者鄭宜芬報導

根據衛福部統計111年國人死因顯示,111年攝護腺癌死亡人數為1830人,死亡率10年上升47.5%,是65歲以上人口主要死因之一,對生命的威脅性更是隨年齡增⾧而增加。
一名75歲的退休男子,長年排尿異常卻遲遲不肯就醫,4年前出現骨頭疼痛難耐才求助醫師,檢測發現攝護腺特異抗原(PSA)指數高達280 ng/mL,確診攝護腺癌且已轉移至骨頭3-4處及淋巴腺!先進行傳統荷爾蒙療法與手術切除後1年卻復發,再經傳統荷爾蒙療法及新一代荷爾蒙療法,都無法抑制癌細胞生長!童綜合醫院研發創新中心院長歐宴泉為患者加入PARP抑制劑治療,腫瘤終於縮小、症狀好轉,也沒有出現其他副作用而影響日常生活。
根據衛福部統計111年國人死因顯示,111年攝護腺癌死亡人數為1830人,死亡率10年上升47.5%,是65歲以上人口主要死因之一,對生命的威脅性更是隨年齡增⾧而增加。
台灣泌尿科醫學會理事長馮思中指出,攝護腺癌的發生率及死亡率在台灣逐年增加,已分別占男性癌症的第5位及第6位,雖然早期發現的病友5年存活率接近百分之百,但若發生轉移,5年存活率僅剩不到4成,高死亡率堪稱是男人的無聲殺手。
寧穿紙尿褲也不就醫 台患者惡性程度高
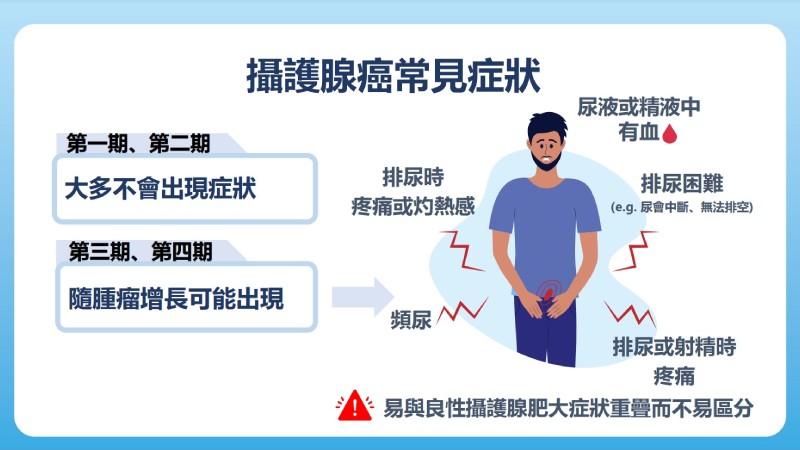
攝護腺癌初期大多沒有徵兆,症狀也不具特異性,容易與攝護腺肥大混淆,國人對攝護腺癌的警戒心亦不夠,病友往往忽略警訊,以至於近6成台灣病友確診時已是晚期。不僅如此,多數男性顧及自尊心,寧願穿成人紙尿褲也不願至泌尿科檢查,再加上國內衛教宣導不足、篩檢亦不如其他癌症普及,導致台灣男性攝護腺癌惡性程度較西方國家高,3成以上病友初次診斷時就有轉移病灶。
5大高危險群
年齡為60-80歲
有攝護腺癌家族史
帶有如BRCA突變基因者
服用男性激素
平時攝取較多高脂肪食物的男性
攝護腺癌常見轉移部位
骨頭轉移佔75%
內臟器官或淋巴腺者約佔15%
骨頭轉移合併內臟器關或淋巴腺轉移10%
歐宴泉表示,門診觀察到有些病友都是先至骨科或其他外科就醫,因而錯失最佳治療時機,一旦轉移性攝護腺癌病友的格里森分數達到8以上或是PSA指數>20 ng/ml,疾病進程較為兇猛,未來惡化的機率較高,建議50歲以上男性每半年定期至泌尿科篩檢。
PARP抑制劑治療新選項 單打、雙用皆可
轉移性攝護腺癌的治療選項多,不同的治療策略會影響後續疾病發展及病友存活期。根據標準治療指引,臨床初始治療為去勢療法(ADT),透過藥物或手術方式盡量降低體內男性荷爾蒙的濃度,但通常在治療1-3年後癌細胞會產生抗藥性,當病友血清中睪固酮濃度低至去勢標準(<50ng/dL),但癌細胞仍持續增長者,恐進入「轉移性去勢抗性攝護腺癌」,不僅治療棘手,還具快速高死亡率,臨床上亟待出現更好的治療方案。
台北榮民總醫院泌尿部男性生殖科科主任黃逸修說明,標靶藥物PARP抑制劑是透過抑制聚合酶PARP的活性,阻斷癌細胞DNA修復機制,進而導致癌細胞凋亡。臨床研究結果顯示,PARP抑制劑單獨使用於帶有BRCA突變基因的病友,可以有效延長無疾病惡化存活期,較新一代的荷爾蒙療法高出3倍;若與新一代荷爾蒙療法併用,可用於不分基因型的轉移性去勢抗性攝護腺癌友,且與新一代的荷爾蒙療法相比,影像學無進展生存期增加8至11個月,疾病惡化或死亡的風險也降低3成以上。無論是單獨使用或合併使用,PARP抑制劑能使腫瘤縮小、降低PSA指數,亦讓病友維持較好的生活品質。
黃逸修補充說明,考量未來疾病發展的不確定性,建議病友先進行基因檢測,若是BRCA突變基因者,可單獨接受PARP抑制劑治療,副作用較少,也可減輕治療的經濟負擔。
歐宴泉最後呼籲,50歲以上男性應每半年定期至泌尿科進行血液攝護腺特異性抗原(PSA)檢查與肛門指診,若是高度懷疑者,建議進行多參數磁振造影融合超音波影像切片,及早發現、及早治療,是與攝護腺癌和平共存之道。


